Несмотря на значительное снижение общего количества абортов и достижение европейского показателя в 2010 г. (28 случаев на 1000 женщин фертильного возраста), число нежелательных беременностей в нашей стране продолжает оставаться наиболее высоким среди общего количества зарегистрированных беременностей – 56 %, т. е. одним из самых высоких в Европе (30 %), и сопоставимо с таковым в США (47 %) [2, 22, 30].
Специалисты отмечают, что высокая частота нежелательных беременностей связана с низкой приемлемостью и частой сменой методов контрацепции и может частично быть результатом относительно низкого использования пролонгированных обратимых методов контрацепции [29].
В России, как и во всем мире, большая часть абортов – повторные [2, 14], что определяет актуальность их профилактики наиболее эффективными методами.
Целью настоящего обзора явился поиск рекомендаций, основанных на доказательствах, в отношении наиболее оптимальных и приемлемых контрацептивов с высоким уровнем эффективности и приверженности для женщин, перенесших прерывание нежелательной беременности. Поиск осуществлялся в базах данных Cochrane collaboration, PubMed, Medline, на сайтах Всемирной организации здравоохранения (ВОЗ), Королевского и Американского обществ акушеров-гинекологов (RCOG, Великобритания, и ACOG, США), Национальной федерации абортов (NAF, США), Управления по контролю качества пищевых продуктов и лекарственных препаратов (FDA) и Института Гуттмахера (США) [4, 9, 16, 22, 25]. Рекомендации приводятся в соответствии со степенью доказательности, основанной на научных исследованиях, выполненных согласно требованиям доказательной медицины.
Степень доказательности рекомендаций приводится в соответствии с исследованиями, основанными на доказательствах, по данным RCOG [16]:
- А: доказательства, основанные на рандомизированных контролируемых исследованиях;
- B: доказательства, основанные на других надежных экспериментальных или наблюдательных исследованиях;
- C: доказательства основаны на ограниченных данных, опирающихся на мнения специалистов и имеющих одобрение авторитетных экспертов;
- D: данные GPP (Good Practice Point – хороший практический опыт) – доказательств не существует, выводы основаны на клиническом опыте многопрофильной группы специалистов.
Методы контрацепции, рекомендуемые для использования после аборта
В качестве «первой линии» контрацепции для большинства женщин, в особенности после аборта, рекомендуются пролонгированные обратимые методы контрацепции – Long-Acting Reversible Contraception (англ., LARC), или методы внутрисемейного контроля над рождаемостью, которые обеспечивают эффективную контрацепцию в течение длительного периода времени (не чаще чем 1 раз в месяц или за цикл) без вмешательства пациентки (уровень А) [4, 9].
Эти методы отнесены экспертами к «топ-уровню» наиболее значимых обратимых методов, в общей характеристике которых отмечаются мотивация для долгосрочного использования контрацепции, отсутствие необходимости в соблюдении правил использования со стороны пациентки, высокий уровень клинической и экономической эффективности [16].
Преимущества и ограничения использования
Доступные в России LARC-методы включают [1]:
- подкожные противозачаточные имплантаты (Импланон, Импланон НКСТ); срок использования – 3 года;
- гормональная левоноргестрел-выделяющая внутриматочная система (LNG-внутриматочная спираль (ВМС); IUC или intrauterine LNG device system или IUS); срок использования – 5 лет.
- негормональные внутриматочные устройства с медью (Cu-ВМС; intrauterine device – IUD): T-Cu 380A; срок использования – 10 лет; другие модели – 3–5 лет.
Некоторые короче действующие методы иногда также относят к LARC: депо медроксипрогестерона ацетата для инъекций – Депо-Провера, комбинированные вагинальные кольца и комбинированные накожные пластыри (в настоящем обзоре не рассматриваются).

Согласно медицинским критериям приемлемости ВОЗ (2009) [32] и адаптированной к России версии (2012) [1], для использования LARC-методов имеется незначительное число противопоказаний и почти все женщины имеют возможность применять имплантаты или внутриматочные спирали (уровень В). Особого внимания в практической работе требуют женщины, перенесшие прерывание нежелательной беременности, с которыми вопросы о последующей контрацепции должны быть решены еще до выполнения манипуляции с тем, чтобы выбранный метод был начат использоваться как можно раньше (уровень GPP).
Эти методы подходят женщинам любого возраста независимо от того, сколько раз они рожали и рожали ли вообще [20], в т. ч. LARC рекомендуется и для подростков, чтобы помочь снизить уровень подростковых беременностей [5, 8]. Возраст сам по себе не должен ограничивать выбор противозачаточных средств, включая внутриматочные методы (уровень C) [8].
Хотя преимущества применения таких LARC, как внутриматочные спирали, неоспоримы, для молодых женщин, которые еще не выполнили свою репродуктивную функцию, установка ВМС не является методом первого выбора (из-за высокого риска заражения инфекциями, передаваемыми половым путем, о чем указывается в инструкциях к ВМС), но в то же время другие LARC для них также наиболее актуальны, как и для женщин других возрастных категорий, т. к. именно молодые женщины входят в группу наибольшего риска по незапланированной беременности.
Преимущества LARC-методов с точки зрения эффективности должны быть выделены и рекомендованы всем женщинам в послеродовом периоде как предпочтительные (уровень GPP), а в послеабортном периоде – как препараты «выбора» (уровень А) [9, 10]. Женщинам, выбирающим LARC и подверженным более высокому риску инфекций, передаваемых половым путем (возраст < 25 лет или > 25 лет и новый сексуальный партнер или имеющие более чем одного партнера за последний год), следует рекомендовать дополнительно пользоваться презервативом (уровень С).
Женщины, выбирающие и пользующиеся LARC, должны получить консультацию профессионалов в области репродуктивного здоровья, потому что пациентки, довольные выбранным методом, используют его в течение более длительного времени (уровень В) [17].
Несмотря на высокие первоначальные затраты и необходимость посещения медицинского центра для введения и удаления средств контрацепции, LARC-методы имеют следующие преимущества по сравнению с другими:
- не зависимы от полового акта, мотивации пользователей и соблюдения режима приема;
- имеют самую высокую эффективность, продолжительность использования и удовлетворенность пациенток;
- не требуют частого посещения для пополнения запасов;
- не требуют дополнительного финансирования для постоянного использования, после того как они были установлены;
- высокорентабельны;
- обратимы, имеют быстрый период восстановления фертильности после удаления (уровень В) [16].
Однако, несмотря на перечисленные преимущества, эти методы используются недостаточно во всем мире: 15,5 % женщин применяют ВМС и только 3,4 % – подкожные имплантаты (в Великобритании – 8 %) [16]. В России, по данным Минздрава РФ (2011), частота использования ВМС составляет 12,4 %, причем число женщин, предпочитающих этот вид контрацепции, снижается год от года (в 1998 г. их было 18 %) [3]. Число женщин, использующих подкожные имплантаты, не известно, но, по-видимому, их очень мало. В целом уровень неудовлетворенного спроса на современную контрацепцию среди россиянок достигает 38 %.
По мнению ряда исследователей, использование LARC ограничено вследствие недостаточной подготовки и отсутствия навыков у специалистов, предоставляющих услуги по планированию семьи, низкого уровня осведомленности пациентов и высоких начальных затрат [4].
Побочные эффекты и осложнения
Противозачаточные имплантаты
 После установки имплантата 20 % пользователей не имеют изменений менструального цикла, в то время как у 50 % имеют место редкие, частые или длительные кровотечения (уровень С). От 6 до 12 % пользователей имплантатов могут указывать на увеличение веса. Однако не существует никаких доказательств причинно-следственной связи между использованием имплантата и изменением веса, а также изменением настроения или потерей либидо (уровень С). Последний систематический обзор имеющихся клинических данных не выявил причинно-следственной связи между гормональной контрацепцией и массой тела [11].
После установки имплантата 20 % пользователей не имеют изменений менструального цикла, в то время как у 50 % имеют место редкие, частые или длительные кровотечения (уровень С). От 6 до 12 % пользователей имплантатов могут указывать на увеличение веса. Однако не существует никаких доказательств причинно-следственной связи между использованием имплантата и изменением веса, а также изменением настроения или потерей либидо (уровень С). Последний систематический обзор имеющихся клинических данных не выявил причинно-следственной связи между гормональной контрацепцией и массой тела [11].
Ухудшение симптомов акне испытывают 10–14 % пользователей, в то же время течение акне может улучшиться либо не меняется (уровень С). Нет также никаких доказательств причинно-следственной связи между использованием имплантата и головной болью, риском развития венозной тромбоэмболии (уровень С) и значимого влияния на минеральную плотность костной ткани (уровень B). Женщины любого возраста с мигренью (с аурой или без нее) могут использовать имплантат (уровень С).
Осложнения, связанные с введением имплантата и его удалением, – редкость (1,0 и 1,7 % соответственно). Осложнения при введении включают боль, небольшое кровотечение, образование гематомы, затруднения при введении и недиагностированное неудачное введение. Удаление может быть осложнено поломкой имплантата и невозможностью пальпации или определения места его нахождения из-за глубокого введения (уровень GPP).
Внутриматочные средства
Наиболее частыми побочными эффектами при использовании медной ВМС являются аномальные кровотечения и боли. Некоторые женщины, использующие LNG-ВМС, могут испытывать связанные с гормонами эффекты, такие как головная боль, тошнота, болезненность молочных желез, депрессия и образование кист.
В целом осложнения, связанные с Cu-ВМС, наблюдаются редко и в основном включают экспульсию, неэффективность метода и перфорацию (уровень В).
При наступлении беременности у женщин с ВМС осложнения включают повышенный риск самопроизвольного и септического абортов. Трудности с введением ВМС встречаются редко и могут сопровождаться вазо-вагальной реакцией, необходимостью раскрытия шейки матки, сильными болями, невозможностью вставить ВМС и перфорацией матки.
Профилактический курс антибиотиков для предотвращения инфекции органов малого таза перед введением ВМС не рекомендуется (уровень А).
Эффективность и приемлемость LARC
 Это наиболее эффективные обратимые методы контрацепции, потому что их применение не зависит от соблюдения режима приема пациентом: при «типичном использовании» эффект отсутствует менее чем в 1 % в год – примерно так же, как и при «идеальном использовании», а также сопоставим со стерилизацией (рис. 1) [26, 30]. Рассматривая эффективность различных видов Cu-ВМС, следует отметить, что она повышается с увеличением содержания в ней меди и сроков использования (табл. 1) [3].
Это наиболее эффективные обратимые методы контрацепции, потому что их применение не зависит от соблюдения режима приема пациентом: при «типичном использовании» эффект отсутствует менее чем в 1 % в год – примерно так же, как и при «идеальном использовании», а также сопоставим со стерилизацией (рис. 1) [26, 30]. Рассматривая эффективность различных видов Cu-ВМС, следует отметить, что она повышается с увеличением содержания в ней меди и сроков использования (табл. 1) [3].
Все исследователи отмечают исключительную эффективность LARC, связанную с отсутствием необходимости контроля со стороны пациенток. Так, в исследовании с участием 7486 женщин [28], рандомизированных по возрасту (менее и старше 21 года), принимавших таблетки, использующих пластырь или кольцо и LARC (ВМС или Норплант), была показана меньшая эффективность среди участниц, использующих таблетки, пластырь или кольцо: 4,55 на 100 женщин-лет, по сравнению с 0,27 среди участниц, использовавших LARC (отношение рисков после поправки на возраст, уровень образования и истории в отношении непланируемых беременностей – 21,8, 95 % доверительный интервал – от 13,7 до 34,9). Среди участниц, использовавших таблетки, пластырь или кольцо, те, кто был младше 21 года, имели риск нежелательной беременности вдвое выше, чем старшие участницы, т. к. они чаще допускали погрешности в приеме препаратов.
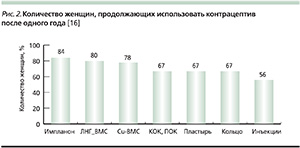
Для LARC отмечена самая высокая приемлемость, достигающая и даже превосходящая 80-процентный порог (рис. 2) [16].
В исследовании 2011 г. по выбору пролонгированных методов контрацепции, проведенному с отношении женщин в возрасте от 14 до 45 лет, было продемонстрировано, что большинство из них после консультирования предпочитают именно LARC. ВМС или имплантаты выбрали 68 % женщин. Другой метод контрацепции, например КОК, – 32 %. Через 12 месяцев в том же исследовании были оценены результаты удовлетворенности методом контрацепции и частота продолжения его использования (n = 4167): 86 % женщин, выбравших LARC, остались довольными методом и продолжили его применение, в то время как КОК продолжили использовать только 55 % женщин. То есть через 12 месяцев удовлетворенность LARC была на треть больше, чем КОК [18].
Эффективность прогестагенового имплантата не уменьшается при использовании антибиотиков, не влияющих на ферментативную активность печени, и дополнительные средства контрацепции не требуются (уровень С).
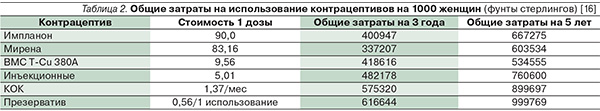
Биопсия эндометрия может быть выполнена без удаления ВМС; кольпоскопия, аблация или иссечение шейки могут выполняться с наличием ВМС в полости матки (уровень С). В дополнение безопасность, долгосрочное использование, удобство и высокая приемлемость для пользователей делают LARC весьма экономичными. Как правило, женщины, использующие LARC, могут сэкономить тысячи долларов за пятилетний период по сравнению с презервативами и противозачаточными таблетками (табл. 2) [16].
Еще два исследования, которые оценивали эффективность затрат имплантата, показали, что она в значительной степени зависит от продолжительности использования метода [24, 31].
Общий вывод этих исследований: все методы контрацепции имеют существенную экономию средств по сравнению с отсутствием метода; женская и мужская стерилизация – наиболее экономически эффективные методы (высокий уровень эффективности при минимальных затратах) в долгосрочной перспективе. LARC-методы также высокорентабельны в отличие от КОК и презервативов. Наиболее рентабельным является использование имплантатов. Имплантат экономически более эффективен, чем комбинированная оральная контрацепция (даже на 1 год использования) или инъекции прогестерона, а также является более экономически эффективным методом, чем Cu-ВМС, но дополнительные соотношения экономической эффективности со временем значительно уменьшаются. Имплантат экономически более эффективен, чем LNG-ВМС, до 3 лет использования [10].
Сроки восстановления овуляции после аборта и сроки введения LARC
Овуляция может произойти уже на 8–10-й день после искусственного аборта в отсутствие разницы между медикаментозным и хирургическим абортом, и у 83 % женщин происходят овуляции уже в течение первого цикла после аборта [15, 23].
Отмечено, что более 50 % женщин возобновляют сексуальную активность в течение двух недель после аборта [6]. В связи с этим введение LARC рекомендуется выполнить как можно скорее: в идеале – сразу после окончания манипуляции по прерыванию беременности [13, 21, 27].
Рекомендуется введение Импланона в день хирургического вмешательства или во время второго визита при медикаментозном аборте (в день приема мизопростола) или сразу после выкидыша: никакого дополнительного метода контрацепции при этом не требуется (уровень В). Если прошло > 5 дней после аборта или выкидыша, необходимы дополнительные методы контрацепции в течение 7 дней (уровень С).
В отношении ВМС (T-Cu или LNG) рекомендуется их введение в день хирургического аборта (сразу после завершения манипуляции, уровень В) или между 9-м и 14-м днем после приема мифепристона (в день контрольного осмотра) – при медикаментозном аборте. Возможно также введение между 3-м и 9-м днями, если есть уверенность, что аборт произошел (уровень С). Никакого дополнительного метода не требуется (уровень С).
Соблюдение данных рекомендаций демонстрирует значительно более низкий процент повторных абортов, чем при выборе других сроков (34,6 по сравнению с 91,3 аборта на 1000 женщин-лет) [12, 19]. Аналогичные результаты получены в проспективном исследовании в когорте из 1269 женщин Северной Европы, перенесших аборт [14].
Объем кровотечения, частота экспульсии и интенсивность болевых ощущений при выборе ВМС существенно не отличаются между группами с немедленным и отсроченным (через 4 недели) введением ВМС. Не было также зарегистрировано беременностей, перфорации или случаев воспалительных заболеваний тазовых органов. Кроме этого в качестве преимущества немедленного введения ВМС отмечена безболезненность процедуры.
Особо подчеркивается, что качество консультирования по вопросу принятия решения о контрацепции имеет решающее значение в выборе имплантата или ВМС и сроков их введения [7].
Таким образом, методом «первого выбора» для профилактики нежелательной беременности и повторного аборта являются пролонгированные обратимые методы контрацепции – имплантаты и ВМС, наиболее эффективные как в клиническом, так и в экономическом аспекте, могут использоваться независимо от возраста пациентки и ее паритета. Имплантаты и ВМС следует вводить сразу после прерывания беременности, при этом раннее введение не является фактором риска повышенного числа осложнений.


