Запор – это распространенная проблема всех возрастных групп, но особенно актуальна она для детей и пожилых людей. Среди детей раннего возраста распространенность этой патологии составляет 25–30%, среди пожилых достигает 50–60% [1, 2]. Запор – болезнь цивилизации, и основные причины его – плоды «эволюции» техногенного общества: гиподинамия, неправильное питание и антропогенные изменения состава микрофлоры кишечника. Поэтому и решение проблемы заключается в предупреждении и устранении перечисленных факторов.
Психологические аспекты также играют непоследнюю роль в развитии запора у ребенка любого возраста. Типичной причиной дебюта запора у ребенка 6–18 месяцев является раннее и конфликтное приучение к горшку. В этом возрасте корково-подкорковая регуляция акта дефекации еще не сформирована и излишняя «воспитательная» активность близких ребенка, особенно если она сопровождается принуждением, вызывают «боязнь горшка» и психогенный запор. По данным М.И. Дубровской (2012), после начала посещения организованного коллектива запор развивается у 27% детей, причем у каждого пятого он формируется в ответ на стрессовую ситуацию [3].
Нельзя забывать и о лекарственно-индуцированных запорах, связанных с употреблением таких препаратов, как миорелаксанты, ганглиоблокаторы, холинолитики, опиаты, противосудорожные средства, барбитураты, транквилизаторы, нестероидные противовоспалительные средства, а также препараты железа и кальция.
Строго говоря, причин запора можно назвать гораздо больше, особенно в отношении детей, – это врожденные пороки кишечника и позвоночника, тяжелая патология нервной системы, эндокринная и другая соматическая патология. Однако их доля в общей структуре мала, заболевание изначально протекает тяжело, с осложнениями, и такие пациенты уже на ранних этапах попадают под наблюдение специалистов [4]. К признакам, указывающим на необходимость обращения за специализированной помощью, относятся задержка отхождения мекония, отсутствие самостоятельных дефекаций, острая абдоминальная боль, стойкость клинических проявлений, каломазание, торпидность к терапии слабительными. Дети с органическими запорами, как правило, отстают в физическом развитии, у них увеличена окружность живота, при пальпации нередко обнаруживаются каловые конкременты, со временем развиваются дефицитные состояния.
Значительно чаще диагностику и лечение запора проводят на амбулаторном этапе участковые врачи или в порядке самолечения сами пациенты либо родители больных детей. Поэтому информация по данной проблеме должна быть понятной и доступной.
Диагностика запоров в настоящее время базируется на Римских критериях (2016), которые, что важно педиатрам, учитывают и возрастные особенности [5].
Согласно этому документу, выделяется пять признаков запора:
- частота дефекаций не соответствует возрастной норме;
- твердый или комковатый стул;
- натуживание или удлиненные дефекации;
- болезненность при дефекации;
- ощущение неполного опорожнения.
У детей от 4 лет и подростков нормальная частота стула определяется как «не менее 3 раз в неделю». Для объективизации оценки формы стула рекомендуется использовать Бристольскую шкалу (1-й и 2-й типы – «запорный» стул). Чтобы поставить диагноз функционального запора, должны присутствовать два из перечисленных выше критериев на протяжении 2 и более месяцев.
Однако у детей раннего возраста диагностические признаки имеют существенные особенности. В частности, это эпизоды недержания кала после того, как ребенок овладел навыками самостоятельного акта дефекации; наличие эпизодов длительной задержки стула, болей в животе; стул большого диаметра визуально или большой объем каловых масс в прямой кишке, определяемый пальпаторно. В данном случае для постановки диагноза необходимо рецидивирование симптомов в течение месяца.

При диагностике запора в данной возрастной группе крайне важно выявлять «эквиваленты» болевого синдрома:
- «неприязнь» к горшку и попытки избежать дефекации;
- раздражительность, возбуждение, проходящие после дефекации;
- напряжение при дефекации – дети стоят на выпрямленных напряженных ногах, на пальцах ног;
- «неестественные» места и позы при дефекации – дети «подпирают» мебель, прячутся в углу, опорожняются в ванной.
Залог успешного лечения функциональных запоров заключается в их ранней диагностике и комплексной терапии, включающей диетологические и поведенческие аспекты. По данным Н.Б. Думовой и соавт. (2012), при ранней диагностике и начале терапии в раннем возрасте от абсолютного большинства детей удается добиться эффекта, в случае начала лечения в подростковом периоде до четверти случаев остаются торпидными к проводимой терапии. Длительно сохраняющееся нарушение опорожнения кишечника приводит к образованию «порочного круга», элементами которого являются вторичный мегаколон и мегаректум, диссинергия дефекации, анальная травма/трещина, боязнь и сознательная задержка дефекации.
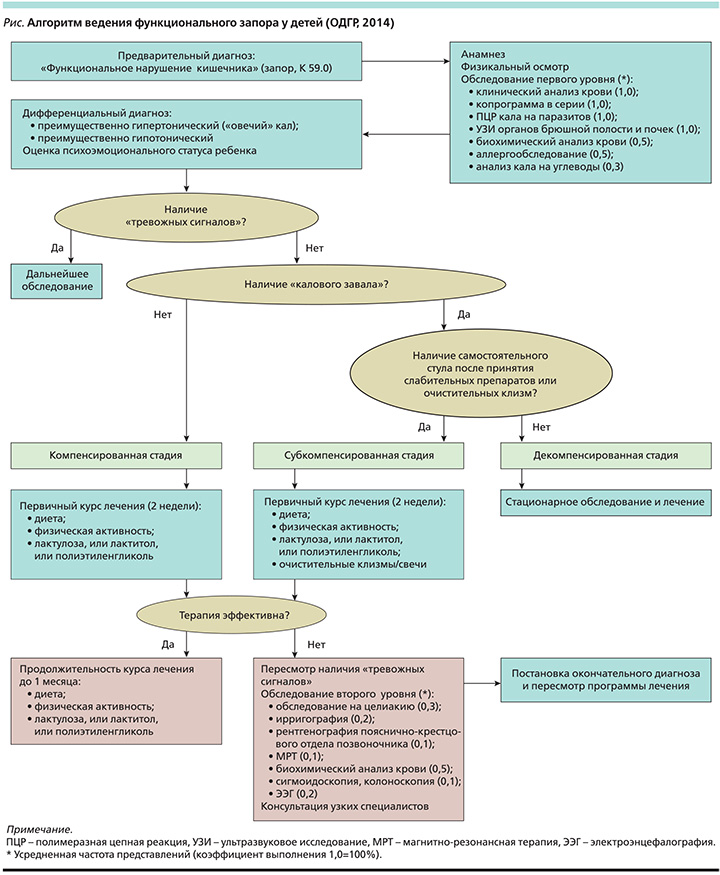
Тактика ведения запоров зависит от степени компенсации, их выделяют три: компенсированная (задержка дефекаций на 2–3 дня, сохранены позывы на дефекацию, отсутствуют боли в животе и вздутие живота; запоры корригируются диетой); субкомпенсированная (задержка дефекаций до 7 дней, дефекация после слабительных, могут быть боли в животе и вздутие живота, есть эффект от применения слабительных); декомпенсированная (задержка стула свыше 7 дней, отсутствуют позывы на дефекацию, боли в животе и вздутие живота, каловая интоксикация, запоры устраняются только после сифонной клизмы). Компенсированная степень – это в отсутствие эффекта – гастроэнтеролога, декомпенсированная – гастроэнтеролога или даже скорее хирурга [6].
Немаловажный вопрос, который мучает родителей и нередко вводит в заблуждение педиатров: а нужно ли вообще лечить запоры у детей? Может быть, ребенок вырастет и все пройдет? Ответ однозначный – нужно! И педиатр, который согласился с пассивной тактикой родителей, нередко впоследствии оказывается «крайним».
Во-первых, даже относительно доброкачественное течение запора сопровождается неблагоприятными изменениями пищеварительной системы: защелачиванием химуса, снижением уровня короткоцепочечных кислот (КЦК), слепокишечно-подвздошным рефлюксом с развитием синдрома избыточного бактериального роста, нарушениями пищеварения, моторики и чувствительности толстой кишки, дисбактериозом. Есть и более очевидные осложнения: трещина прямой кишки, геморрой, анусит, парапроктит, копростаз, копролитиаз, диссинергия дефекации, вторичное недержание кала. Во-вторых, наличие запора ведет к снижению качества жизни, это заболевание нередко сопровождается тяжестью и болями в животе, плохим самочувствием детей. И наконец, нелеченый в детском возрасте запор нередко сохраняется всю жизнь, прогрессируя к пожилому возрасту и являясь одним из патогенетических механизмов более серьезной патологии кишечника.
Тактика ведения детей с запорами обсуждена и согласована в рамках Общества детских гастроэнтерологов России (ОДГР) в 2014 г. [6] и включает:
- разъяснительную работу с родителями и детьми, составление четкого плана мероприятий, необходимых для формирования навыков контроля дефекации, установление длительных партнерских отношений;
- поведенческую терапию, обучение правилам дефекации, включая режим, положение ног при дефекации, массаж и лечебную физкультуру;
- характер питания, питьевой режим;
- ликвидацию каловой пробки;
- лекарственную терапию, включающую слабительные и вспомогательные средства, необходимо уделять внимание поддерживающей терапии.
Алгоритм ведения детей с функциональным запором представлен на рисунке.
Поведенческая терапия основывается на выработке режима посещения туалета с целью добиться регулярной дефекации. Дефекация должна быть каждый раз в одно и то же время, желательно через час после еды, проводить в туалете нужно не более 3–10 минут (в зависимости от возраста). Обязательное условие эффективной дефекации – хороший упор для ног, что может быть обеспечено наличием в туалете низкой скамейки для ребенка, на которую он может поставить ноги (повышение внутрибрюшного давления в «позе Вальсальвы»).
Коррекция питания при запорах обязательна. Недостаточное употребление олигосахаров и пищевых волокон в ежедневном рационе служит фактором риска возникновения запора в любом возрасте. Поэтому в терапии запора первостепенное значение уделяется формированию правильного стереотипа питания с упором на зерновые, фрукты и овощи. Углеводы, присутствующие в сливовом, персиковом и яблочном соках и пюре (особенно сорбит), влияют на частоту дефекаций и консистенцию каловых масс за счет увеличения водной составляющей. ОДГР рекомендует следующий расчет нормы потребления пищевых волокон: к возрасту ребенка прибавить 5–10 г/сут. Содержание пищевых волокон в некоторых продуктах питания представлено в таблице.
Очень важно дать ребенку и родителям позитивный образ питания, т.н. разрешительную диету, объяснить, что можно есть, а не ограничиться перечислением того, чего нельзя.
Прежде чем перейти к медикаментозному лечению, нужно заметить, что применение слабительных до ликвидации «каловой пробки» может усилить боль, что снизит приверженность пациентов лечению. Поэтому нередко врач в дебюте лечения назначает очистительные процедуры. Их в порядке минимизации риска побочных эффектов можно распределить следующим образом: сифонная клизма, очистительные клизмы (солевые, водные, масляные), ректальные свечи, микроклизма (натрия лаурилсульфат+сорбит). Последний вариант в амбулаторной практике предпочтителен, т.к. прост в исполнении, достаточно легко переносится пациентами, обладает высокой эффективностью в ликвидации калового завала и не вызывает привыкания.
Медикаментозные средства, применяемые при запорах, подразделяют на основные (слабительные) и вспомогательные (прокинетики, желчегонные, пробиотики). Все слабительные в большей или меньшей мере обладают побочными эффектами. К ним можно отнести привыкание, абдоминальные боли и метеоризм, мальабсорбцию и электролитные нарушения, влияние на биоценоз кишечника. Поэтому слабительные средства – это лишь этап в лечении запоров. При назначении слабительного следует обращать внимание не только на его безопасность и переносимость, но и на дополнительные свойства препарата, которые могут быть полезными для пациента (А.И. Хавкин, 2009).
Перечень слабительных средств, применяемых в педиатрии, ограничен. В ряде случаев можно применять такое слабительное, как натрия пикосульфат, который стимулирует перистальтику кишечника за счет раздражающего действия на слизистую оболочку. Препарат обладает сильным и достаточно быстрым послабляющим действием, не всасывается и не подвергается печеночно-кишечной циркуляции, но его не следует назначать длительно, при приеме возможно появление болей, развивается привыкание. Препарат удобен для приема «по требованию» при задержке стула, можно назначать детям с 4 лет.
Из всех групп слабительных, применяемых в детской практике, предпочтение чаще отдается препаратам, обладающим осмотическим эффектом. Осмотические слабительные по своей природе делятся на солевые, спирты, сахара и полиэтиленгликоли. Как следует из названия, механизм их действия заключается в повышении осмотического давления в полости кишки и привлечения туда дополнительного количества жидкости, за счет чего увеличивается объем каловых масс. Полиэтиленгликоль 4000 широко используется у детей при запорах начиная с 6 месяцев, у него мягкое и достаточно сильное действие, он подходит для курсового приема продолжительностью от 1 до 3 месяцев. Особенность действия заключается в отсроченном эффекте, который появляется через 24–48 часов после первого приема.
Размягчающие каловые массы слабительные (миндалевое, вазелиновое масла), действуют быстро и надежно, но имеют выраженные побочные эффекты, в частности нарушение всасывания важнейших нутриентов, вызывают атонию кишечника, относительную недостаточность ректального сфинктера. Поэтому курс лечения ими не должен превышать 5 дней. Принимают их в дозе 10–15 мл между приемами пищи.
Слабительные объемного действия – это различного рода клетчатка (оболочка семян подорожника, пшеничные отруби, морская капуста). При приеме их следует запивать большим количеством жидкости, что затрудняет их использование детьми вплоть до подросткового возраста. Только в присутствии жидкости они увеличиваются в объеме и стимулируют перистальтику кишечника, прием «всухомятку» лишь усиливает явления запора, приводит к абдоминальным болям и метеоризму. При лечении запора их назначают на восстановительном этапе и как профилактические средства.
Физиологическими факторами регуляции кишечной моторики являются продукты бактериального гидролиза (КЦК, аммоний, фенолы, пурины, СО2, метан, водород). Особое внимание в этом плане привлекают именно КЦК, которые оказывают влияние на кишечный транзит путем снижения рН и повышения осмотического давления. Значительный вклад в синтез и регуляцию состава вносит микрофлора толстой кишки, способствующая увеличению объема кишечного содержимого и выработке различных метаболитов, в первую очередь КЦК, состав и количество которых зависит также от особенностей питания.
Согласно резолюции Экспертного совета Российской гастроэнтерологической ассоциации, в схему лечения функционального запора должны включаться препараты с комплексным механизмом действия, оказывающие нормализующее влияние как на моторику кишечника, так и на состав, и функции кишечной микрофлоры [8]. К таким средствам, широко применяемым в педиатрии с самого раннего возраста, относят лактулозу и лактитол.
Лактулоза является дисахаридом, состоящим из галактозы и фруктозы, применяется в качестве добавки к детским смесям, кисломолочным продуктам или как отдельный препарат. Лактитол – углеводородный спирт, синтезируемый из молочного сахара, относится к классу олигосахаридов (C12H26O11), практически не всасывается в кишечнике, является низкокалорийным продуктом питания (2,4 кал/г). И то, и другое соединения помимо слабительного обладают пребиотическим эффектом, стимулируя рост облигатной сахаролитической флоры. Механизм действия обоих препаратов сходен и заключается в повышении осмотического давления в кишечнике, снижении рН, увеличении биомассы бактерий в кишечнике, что стимулирует перистальтику.
В ряде исследований продемонстрировано, что лактитол по сравнению с лактулозой легче переносится пациентами, что обеспечивает более высокую комплаентность. Так в работе Pitzalis G. et al., показано, что при сопоставимой с лактулозой эффективности, лактитол обладает меньшими побочными эффектами в виде болей в животе и метеоризма, кроме того пациенты отмечают лучшие вкусовые качества препарата [9]. В мета-анализе 6 исследований, включающем данные по 430 пациентам разных возрастных групп с запорами и опросы врачей подтверждена меньшая частота неблагоприятных эффектов и лучшая комплаентность при приеме лактитола [10].
В комплексной терапии запоров так же применяются прокинетики, пробиотики, желчегонные. В России зарегистрирован для приема у детей с трехлетнего возраста спазмолитик с прокинетическим эффектом тримебутин (Тримедат). Он является агонистом периферических опиатных рецепторов трех основных типов (µ, δ, κ), расположенных на гладкомышечных клетках на всем протяжении ЖКТ. Благодаря такому многогранному действию тримебутин (Тримедат) восстанавливает нормальную физиологическую активность кишечника, ускоряет транзит каловых масс при запоре, снижает висцеральную гиперчувствительность, оказывает спазмолитический эффект. В настоящее время в России и в мире накоплен значительный позитивный опыт применения тримебутина (Тримедат) при различных гастроэнтерологических заболевания у детей, включая запор, синдром раздраженного кишечника, функциональную диспепсию, гастроэзофагельную рефлюксную болезнь. При применении препарата отмечалось восстановление моторики кишечника, увеличение частоты стула, купирование болевого синдрома [11, 12, 13, 14].
Эти средства можно назначать как параллельно со слабительными препаратами в составе комплексного лечения, что обеспечивает усиление эффекта, так и по окончании основного курса для поддержания ремиссии и профилактики рецидивов. Распространенной ошибкой являются короткие курсы и отсутствие противорецидивного лечения, контроля соблюдения диеты и питьевого режима, пролонгированного наблюдения за пациентами.


